Vacunas ARN mensajero: cómo funcionan, ventajas y diferencias

Actualizado: 5 de mayo de 2023
Las vacunas para prevenir la infección por coronavirus desarrolladas por Pfizer y Moderna ya han sido aprobadas y están siendo empleadas entre la población desde hace semanas, después de que se haya comprobado unos prometedores resultados de un 90% y un 94,5% de eficacia, respectivamente. Ambos fármacos se caracterizan porque combaten al virus de una forma novedosa, ya que son vacunas de ARN mensajero (ARNm). ¿Quieres saber en qué consisten exactamente las vacunas de ARN mensajero y en qué se distinguen de las tradicionales? Te lo explicamos con la ayuda de Carmen Fernández, investigadora del CIB-CSIC y autora de Cómo se fabrica un medicamento.
Fernández nos explica que “estas vacunas llevan el ARN –el gen– que codifica unas determinadas proteínas, que en este caso sería la famosa proteína S del coronavirus –spike, la que hace que tenga forma de corona–. Y añade que “incluyen las instrucciones para producir esa parte en concreto del virus. Este ARN mensajero va envuelto en una partícula lipídica, que va a permitir que cuando se la inyecten a una persona no se degrade; es decir, un vehículo para que pueda entrar en el organismo y en las células y, una vez dentro, utilizar la propia maquinaria de la célula para producirla”.
Las vacunas ARN mensajero dan las instrucciones para que sea la propia célula la que produzca la proteína S del SARS-CoV-2, que en este caso es el antígeno que desencadenaría la reacción de nuestro sistema inmune
Lo que hacen “las vacunas ARN mensajero, que son las más novedosas porque no se han utilizado nunca –apunta la investigadora–, es dar las instrucciones para que sea la propia célula la que produzca la proteína S del SARS-CoV-2, que en este caso es el antígeno que desencadenaría la reacción de nuestro sistema inmune”. No es preciso, por tanto, como se hace en las vacunas tradicionales, inocular al paciente un virus inactivado o atenuado, ni fragmentos del mismo, ni toxinas a las que se haya privado de su toxicidad, sino una secuencia de ARN con las instrucciones para producir el antígeno.
Vacunas, inmunidad innata y adaptativa
La función de las vacunas es entrenar al sistema inmunológico para que sea capaz de reconocer a los elementos extraños que suponen una amenaza para la salud y generar defensas para combatirlos. Carmen Fernández explica que hay dos tipos de inmunidad: “la inmunidad innata: los anticuerpos IgG e IgM, que son la primera respuesta a la infección, y el sistema inmune adaptativo o más especializado, que se conoce como células T, que es más difícil de medir pero cuenta con los soldados especializados en defensa”.

Hay vacunas que generan inmunidad de los dos tipos: innata y adaptativa, y hay otras que solo generarían de un tipo. En el caso de las vacunas ARN mensajero, en principio generarían de los dos, y faltaba comprobar que funcionaban porque eran nuevas, y no había ninguna en el mercado que usara este sistema, sino que se estaba estudiando cómo poder utilizarlo eh humanos.
En el caso del coronavirus se está demostrando que funcionan, lo que puede abrir un importante campo para las vacunas futuras, tanto para nuevos virus emergentes, como para los que ya existen, porque aunque para otras enfermedades, como la gripe, ya disponemos de vacuna, a lo mejor la desarrollada con esta técnica resulta más efectiva para prevenirla.
Vacunas ARN mensajero: ventajas, desventajas y diferencias con las vacunas tradicionales
La mayoría de las vacunas tradicionales se basan en cuatro sistemas para generar antígenos en el organismo y que estos estimulen al sistema inmunológico para producir anticuerpos específicamente dirigidos contra ellos, y crear una memoria que reconozca al patógeno concreto si vuelve a enfrentarse a él:
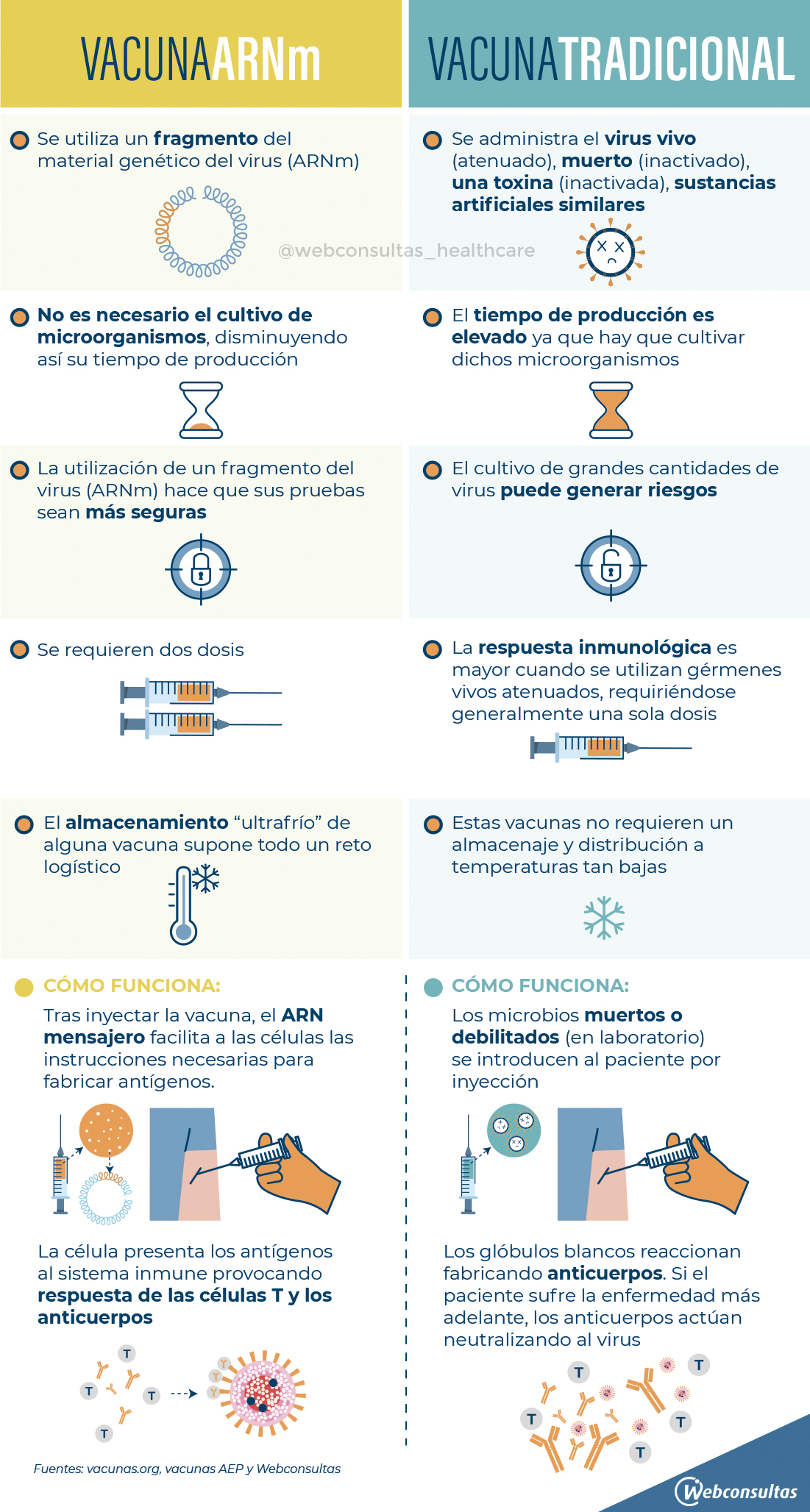
En el caso de las nuevas vacunas de ARN mensajero lo que se introduce son las instrucciones para que el sistema inmune sepa cómo producir el antígeno (en este caso la proteína S del coronavirus), por ello sus principales ventajas y desventajas respecto a las vacunas tradicionales son:
Seguridad
En las vacunas ARN “las células, usando esas instrucciones, producen la proteína S, que es un componente del virus, pero no el virus entero, por lo que no es infectivo y no puede desencadenar la enfermedad”, afirma la investigadora del CIB-CSIC.
Eficacia
Los resultados preliminares de los ensayos clínicos realizados por Pfizer y Moderna les atribuyen un 90% y un 94,5% de eficacia. En, esto, advierte Carmen Fernández, “debemos tener un poco de precaución porque la información que nos ha llegado procede de una nota de prensa, y no han dado todavía los resultados científicos que nos permitan analizar en más detalle cómo están funcionando. Pero lo que sabemos hasta ahora es esperanzador”.
Fáciles de producir y baratas
Se pueden elaborar en un laboratorio de forma rápida y poco costosa. Las dosis de Pfizer se especula que cuesten en torno a los 15 euros, por 21 euros las de Moderna. Aunque también es cierto que otras vacunas, como la de Astrazeneca y Oxford podría costar 3 euros la dosis.
Sistema de almacenamiento
La investigadora señala que “una ‘desventaja’ –entre comillas– que tienen las vacunas basadas en ARN mensajero es la forma de conservación, porque el ARN es una molécula muy degradable que necesita unas condiciones de conservación muy específicas que requieren de muy bajas temperaturas. De hecho, la vacuna de Pfizer tiene que mantenerse a temperaturas de -80 ºC, una cuestión que tendrán que resolver a la hora de distribuirla”.
Esto no es así en el caso de la vacuna de Moderna, y la experta señala que aunque no han explicado por qué, podría tener que ver con el vehículo que utilicen, ya que “en el vial no tienes solo el ARN, sino que el ARN va en una vesícula, envuelto en una capa lipídica, y ahí estaría la diferencia entre una y otra”.
“En otro tipo de vacunas basadas en ADN y no en ARN, pero que se basarían también en la misma idea: yo le estoy dando las instrucciones genéticas para producir determinada proteína, el ADN es mucho más estable que el ARN, y por eso las vacunas de ADN no necesitan frío”, o al menos no temperaturas tan bajas.
Vacunarse contra el COVID-19 es seguro
Como experta en el camino que sigue un medicamento desde el laboratorio a la farmacia, hemos preguntado a Carmen Fernández si las vacunas contra el COVID-19 serán seguras unavez que empiezan a llegar al mercado, y por qué la población puede sentirse segura a la hora de vacunarse.
Una de las primeras dudas que nos asalta es cómo ha sido posible que se hayan acortado tanto los plazos, es decir, que siempre hemos oído decir que para desarrollar un fármaco se suelen tardar entre 10 y 15 años. La investigadora explica que el virus al que nos enfrentamos ahora no es nuevo “el SARS-CoV-2 no lo conocíamos, pero sí conocíamos a la familia de virus a la que pertenece, y a otros coronavirus como el SARS, responsable de la pandemia de 2003, o el MERS, del 2009. Y ya se había hecho mucha investigación sobre coronavirus en general, aunque sean otros más leves que lo único que desencadenan sea un resfriado común”.
Además, “la comunidad científica se ha aunado en un esfuerzo sin precedentes de colaboración, lo que ha permitido avanzar muy rápido para intentar conocer al virus. Y –añade– otro de los factores que está permitiendo que los ensayos avancen más rápido es que las agencias reguladoras del medicamento están acelerando sus protocolos de revisión de autorizaciones para cada una de las fases, debido a que se trata de una emergencia de salud mundial”.
Los ensayos clínicos en humanos tienen varias fases: I, II, III, pero ahora se están haciendo en paralelo para acelerar la investigación de las vacunas
Por último, explica, los ensayos clínicos en humanos tienen varias fases: I, II, III, pero ahora se están haciendo en paralelo, y las agencias del medicamento estudian la documentación previa, comprueban que no hay toxicidad –porque si hubiera toxicidad en los ensayos en animales el producto nunca pasaría a ensayos en humanos–, y rediseñan los protocolos de las diferentes fases para poder hacerlas en paralelo, y comprobar en primer lugar la seguridad, y después pasar a la siguiente en la que se comprueba la eficacia; es decir, ¿me protege, o no me protege frente al virus? ¿Me infecto todavía? Y, si me infecto, ¿cómo me infecto? ¿Con sintomatología muy grave, o con sintomatología menos grave?
Una vez que la vacuna sale al mercado, la gente tiene que tener la tranquilidad de que ha pasado por todos esos controles. Y cuando se empieza a comercializar y a aplicar a un grupo más grande de personas –porque evidentemente aunque intentes hacer un ensayo lo más estadísticamente representativo de la población, no es lo mismo un grupo de 50.000 personas, que 50 millones de personas– se va a hacer un seguimiento de cómo funciona, y si se detectara un efecto secundario grave dejaría de administrarse la vacuna. Pero eso es algo que puede ocurrir con cualquier medicamento o vacuna.

De todas formas, concluye, “las vacunas de Pfizer y Moderna, y la de AstraZeneca, que son las que están más avanzadas, lo que se ha autorizado es su uso en emergencia, es decir, todavía no han acabado del todo los ensayos y lo que se ha solicitado es que se puedan usar en emergencia estos medicamentos para los grupos con más riesgo, como sanitarios y personas mayores, y de hecho no nos vamos a poder poner todos la vacuna hasta mediados de 2021 o más, porque no va a haber dosis suficientes, ya que estas vacunas necesitan dos dosis, y la protección que proporcionan se ha estudiado a partir de la segunda dosis”.
Creado: 24 de noviembre de 2020
















