Gabriel Heras

2 de junio de 2020
La pandemia por coronavirus aún no ha terminado, y aunque el descenso en las cifras de muertos e infectados nos hagan mirar al futuro con más optimismo la crisis que ha provocado el COVID-19 debería servirnos para comprender –y no olvidar nunca– que en un mundo globalizado lo que sucede en un extremo del planeta puede afectar a los habitantes de cualquier otro lugar, y que a los virus les resulta ahora más fácil que nunca extenderse y evitarlo es responsabilidad de todos. Gabriel Heras, médico especialista en Medicina Intensiva ha escrito En primera línea. Un testimonio desde la UCI de la crisis del coronavirus (Ediciones Península, 2020) un libro para que todos podamos conocer cómo se ha vivido esta emergencia sanitaria en una unidad de cuidados intensivos de un hospital de Madrid, una de las comunidades más golpeadas por el SARS-CoV-2 junto a Cataluña, Castilla-La Mancha y Castilla y León. El Dr. Heras, que es también el creador del Proyecto HU-CI (Proyecto Internacional de Investigación para la Humanización de las Unidades de Cuidados Intensivos), que fomenta una nueva forma de entender los cuidados sanitarios que se centra en la dignidad de pacientes, familiares y profesionales, acusa a los responsables políticos de falta de humildad en la gestión de la peor crisis sanitaria de la historia de España, que "ha puesto de manifiesto que tenemos los mejores profesionales sanitarios, algo diferente a tener el mejor sistema, porque una de las cosas que se ha demostrado es que a los profesionales sanitarios no nos cuida nadie".

Tal y como indica el título de tu libro: 'En primera línea. Un testimonio desde la UCI de la crisis del coronavirus', en sus páginas ofreces una visión de cómo se ha vivido la pandemia por SARS-CoV-2 en una UCI de un hospital de la comunidad de Madrid. ¿Por qué has decidido escribir este libro?
Me ofrecieron escribir el libro para que fuera una crónica del coronavirus, pero yo les dije que tenía que ser mucho más y poner de manifiesto a través de la pandemia las necesidades del sistema, y a partir de ahí que sirva para hacer pensar a la gente que el sistema sanitario tiene mucho margen de mejora.
El libro no es una crítica, sino que pretende proponer soluciones. Primero, que la gente se dé cuenta de que realmente estamos todos interconectados, porque nadie pensaba que una enfermedad que había surgido en China pudiera provocar tantos infectados y tantos muertos en España, y eso nos tiene que servir para reflexionar y comprender que es bueno que les vaya bien a los chinos, porque así también nos irá bien a nosotros.
Lo mismo está pasando en América Latina, que va con un mes de decalaje, pero ahora en Brasil y en Chile están fatal. Hablo todos los días con gente de allí y desde el proyecto HU-CI hemos ido preparando en estos dos meses a los compañeros de cuidados intensivos y les hemos explicado cómo tienen que actuar, que tienen que conseguir que la gente se quede en casa, y hacer acopio de materiales. Les hemos mandado incluso los vídeos de cómo se ponen los trajes.
A los profesionales sanitarios no nos cuida nadie y en muchos momentos nos hemos sentido totalmente desprotegidos, porque no se puede ir a una guerra sin escudo
Yo tengo la suerte de ir aproximadamente una vez al mes a América Latina y conozco todos los países, sé lo que hay allí, y pensaba que si en España ha sido tan terrible en América Latina va a ser una auténtica masacre si no se preparan. No todos los países son iguales, claro, pero hay sitios muy pobres donde no tienen los recursos que tenemos aquí, y esos lo tienen muy difícil.
Precisamente en el primer capítulo dices: "un sistema que ya era frágil ha quedado arrasado por un virus que hasta hace un mes parecía solo un meme encerrado en nuestros teléfonos". ¿No es cierto entonces que tengamos uno de los mejores sistemas sanitarios del mundo, tal y como pensábamos?
No. De hecho, nosotros llevamos seis años con el proyecto HU-CI reflexionando sobre cómo mejorar el sistema, porque pensamos que tiene mucho margen de mejora. Creo que ha quedado claro que tenemos los mejores profesionales sanitarios, pero eso es diferente a tener el mejor sistema, porque una de las cosas que se ha demostrado es que a los profesionales sanitarios no nos cuida nadie; somos 'carne de cañón', como digo en el libro, y en muchos momentos de la pandemia nos hemos sentido totalmente desprotegidos, porque no se puede ir a una guerra sin escudo.
Además, una gran parte del trabajo que describo en el libro y que es muy físico, como lo de dar la vuelta a un paciente –que hay que hacerlo entre cuatro o cinco personas–, no es fácil hacerlo con los EPI. Y lo mismo ocurre si tienes que canalizar un catéter o una vía venosa central, o hacer una traqueostomía, porque con varias capas y dos pares de guantes pierdes la sensibilidad.
La vida nos ha demostrado que estamos interconectados y tan importante es lo que pasa en China, como lo que pasa en América Latina o en España
Se ha ido a remolque, e incluso cada hospital tenía un protocolo de actuación diferente. La gestión de la crisis ha consistido en ir resolviendo problemas según iban apareciendo, y eso es una estrategia súper peligrosa porque cada día surgía un problema nuevo y hemos tenido la sensación de que nunca se ha ido por delante.
Cuando se decretó el estado de alarma dijeron que todas las decisiones iban a tomarlas desde el Gobierno, pero al final ha habido muchas decisiones que han dependido de las comunidades autónomas, y no entiendo por qué no se han podido trasladar pacientes a otras comunidades –que hubiera sido una solución muy interesante para aliviar la presión asistencial que teníamos en Madrid y en Cataluña–, ni entiendo por qué profesionales de otras comunidades que no tenían tanta presión asistencial no han podido venir; porque eso también ha pasado.
Colapso sanitario por COVID-19 en algunas comunidades
Escribiste un mensaje en twitter solicitando ayuda, en el que pedías que fuese posible trasladar pacientes desde la comunidad de Madrid a otras menos saturadas o que viniesen profesionales desde esas otras comunidades a ayudar a los hospitales desbordados. ¿Crees que esto debería convertirse en una práctica habitual en caso de nuevas emergencias sanitarias como esta?
Nosotros hicimos un llamamiento público desde la cuenta del proyecto el 20 de marzo pidiendo que vinieran profesionales porque estábamos con el agua al cuello, y varios compañeros de diferentes comunidades autónomas quisieron venir y los consejeros no se lo permitieron, supongo que por temor a que luego allí también tuvieran problemas.
Es mucho más caro atender a un paciente en la UCI con coronavirus que detectar la infección de forma precoz para que no se llegue a poner tan malo y para evitar que contagie a otros
Pero si había un mando único, no entiendo por qué, por ejemplo, no podíamos trasladar pacientes desde nuestro hospital que está en Fuenlabrada a Guadalajara o a Toledo, porque Toledo está más cerca de mi hospital que La Paz. No puede ser tan complicado cuando en Italia han mandado pacientes a Alemania. El 20 de marzo hicimos el llamamiento y nadie nos contestó, y el 28 de marzo hubo un llamamiento desde la sociedad científica de enfermería y medicina intensiva; entre el 20 y el 28 de marzo murió muchísima gente –y eso es un hecho objetivo–, y si hubieran hecho caso igual hubiera muerto menos gente.
La crisis ha sido totalmente asimétrica y Madrid, Cataluña, Castilla-León y Castilla-La Mancha son las cuatro comunidades autónomas donde ha habido más contagios y más ingresos en UCI. Por eso no se comprende que si estás en Murcia o en Extremadura y no tienes esa urgencia no te puedas trasladar a Madrid o a otra de las zonas más afectados, o no puedas recibir pacientes para tratarlos en tu comunidad.
En nuestro hospital tomamos la determinación de que nadie se moría solo, en contra de las recomendaciones del Ministerio, que prohibía esas visitas
En mi hospital tuvimos la mala fortuna de ser los primeros, y al principio no nos creía nadie porque les parecía imposible que tuviéramos un caso de coronavirus. Y cuando intentamos trasladar a varios pacientes a hospitales grandes como el Doce de Octubre, el Marañón, etcétera, porque no teníamos más hueco, o porque eran pacientes que necesitaban un sistema de circulación extracorpórea (ECMO) del que carecemos, nos decían que no por miedo al contagio. A nivel individual hemos sido muy egoístas, y así nos ha ido. Si la gestión se hubiera centrado en pensar en el bien común, más que en el propio, igual hubiera sido de otra manera, aunque eso es una opinión muy personal.
Tal y como describes la situación, con UCIs colapsadas y personal sobrepasado por la urgencia de atender a pacientes tan graves, parece imposible evitar la propagación del virus. ¿Realmente se pueden tomar medidas que lo eviten en una pandemia en la que muchas personas se infectan y requieren asistencia sanitaria al mismo tiempo?
Creo que sí, porque además nosotros no hemos sido los primeros del mundo. Esto empezó en China, que adoptó una política –que es la que había que haber seguido en España– de confinamiento total, sin esperar a que hubiera un montón de casos diagnosticados y después de haber permitido la celebración de partidos de fútbol, manifestaciones, etcétera, y cuando el virus está ya fuera de control.
Otra cosa que no se ha hecho es la detección masiva de casos. Y el problema fundamental de esta enfermedad es que es invisible, por lo que si no consigues clasificar a contagiosos y no contagiosos sucede como en el hospital, que sabíamos que los pacientes eran positivos, pero también existían riesgos al estar en contacto con compañeros que podrían estar infectados sin saberlo.

Si se hubiera realizado una detección masiva de casos tanto en los sanitarios como en el resto de la población, se hubiera podido aislar a los positivos hasta que dejaran de serlo. Y eso es lo que hicieron en Corea, y sus cifras de mortalidad no tienen nada que ver. Sé que a toro pasado es fácil criticar pero creo que los políticos no han sido humildes para escuchar a los que estábamos en primera línea. Yo hubiera entendido que el presidente del Gobierno hubiera dicho el primer día "no tenemos ni idea de qué es esto, porque hace cinco meses no existía, pero en España hay gente muy lista y vamos a poner a todos los listos a pensar".
El sistema no está preparado para asumir la cantidad de secuelas físicas, neuropsicológicas, cognitivas y emocionales que van a desarrollar los pacientes que ingresan en UCI en larga estancia
Y eso es lo que hay que hacer, poner a los perfiles técnicos que más sepan a gestionarlo. Aunque eso pensábamos todos de Simón hasta que un día nos enfadó muchísimo cuando dijo que se hacía detección masiva a todos los sanitarios. En ese momento el señor Simón se convirtió en político, y aunque sea un perfil técnico es cómplice, y así lo señalo en el libro porque a nosotros nos sentó fatal que dijera que cuando un compañero se contagiaba al resto nos estaban haciendo las pruebas. Vale que no ayudes, pero no mientas.
También ha habido mucha falta de humildad, porque si a partir de finales de 2019 y principios del 20 hubiéramos estado atentos a lo que pasaba en China en vez de tomárnoslo a broma, igual hubiéramos estado mejor preparados. Yo también aluciné con que los chinos construyesen un hospital en una semana porque a nosotros se nos estropea una impresora en el hospital y podemos estar dos meses sin impresora. Y eso era una forma indirecta de decirnos "preparaos, que esto va en serio". Pensábamos que no iba con nosotros, pero la vida nos ha dado una bofetada para demostrarnos que estamos interconectados, y que tan importante es lo que pasa en China, como lo que pasa en América Latina o en España.
En España, además, ha habido un gran número de profesionales sanitarios que se han contagiado…
El momento de mayor pico asistencial que fue la semana del 25 de marzo es cuando cambió la ley del ministerio y se dijo que los EPIs de usar y tirar valían para todo el día; en el momento en que empezó a toser un compañero, esa semana de nueve caímos cinco. En nuestra UCI las habitaciones son individuales y amplias y están acristaladas, pero tuvimos que crear una segunda unidad de emergencia que era un espacio abierto, y ahí debía haber una carga viral brutal.
Un sistema que lleva 10 años recortando no puede ser el mejor, en un estado de bienestar no se puede recortar ni en salud ni en educación
Hemos estado muchos días sin comer, sin beber, sin cenar…, porque no nos daba tiempo; no estábamos terminando de arreglar a un paciente cuando ya había tres más para atender. Estábamos todo el día corriendo de un lado para otro preguntándonos "¿cuándo se va a acabar esto?".
En el libro empiezo hablando de la peor guardia de mi vida, al principio de mi carrera, y luego hablo de la segunda peor, que fue justo el día que me di de baja por la infección por coronavirus: había entrado a las 8 y a las 12 me quedé sin camas y sin saber qué hacer. Ese día se murieron tres pacientes y ese fue el hueco que pudimos aprovechar.
Se colapsó todo y nosotros lo veíamos y pensábamos: o traen más gente que nos ayude y más respiradores y otros aparatos, o es inviable. Pero no hacen falta solo aparatos, porque manejar un ventilador artificial es como pilotar un avión, tiene botones que hay que saber usar porque si no los sabes usar, el paciente puede morir. Por eso nosotros hicimos un llamamiento para que vinieran a ayudarnos profesionales de cuidados intensivos, porque no es lo mismo un médico intensivista que un anestesista, un cirujano, un otorrino…
La infección por coronavirus se puede agravar mucho de repente al cabo de 8 o 10 días con síntomas. ¿Podría mejorar el pronóstico de los pacientes si recibieran atención médica antes de que se produjese dicho agravamiento?
Cualquier paciente que se hubiera atendido de forma precoz hubiera ido mejor, pero como también estaban diciendo que los hospitales estaban colapsados y que la gente no fuera salvo que tuviera problemas respiratorios, muchos pacientes aguantaban mucho antes de solicitar atención médica, y más la gente joven, y cuando entraban en la UCI tenían una insuficiencia respiratoria aguda brutal y había que intubarles de inmediato.

Otra cosa que ha ocurrido y no había sucedido antes es que se ha hecho medicina experimental sin ningún tipo de evidencia científica, y se han puesto tratamientos que ahora se sabe que no sirven para nada. Probar con esos fármacos cuyos resultados se desconocían ha supuesto un gran gasto farmacéutico y ha generado un montón de efectos secundarios que si no se hubieran administrado esos medicamentos igual no habían aparecido.
Simón nos enfadó muchísimo el día que dijo que se hacía detección masiva a todos los sanitarios, que cuando un compañero se contagiaba al resto nos estaban haciendo las pruebas
Y esto ha beneficiado también los intereses de la industria farmacéutica, porque con la gestión del miedo, que nunca es buen consejero, se han empleado fármacos muy caros que no habían mostrado ninguna evidencia científica de ser eficaces contra el COVID-19. En medicina nunca se han utilizado fármacos en pacientes que no hubieran pasado ensayos clínicos en fase III, y en este caso se han administrado fármacos a la desesperada por miedo, y porque se estaba viendo que no se controlaba la enfermedad.
Una de las posibilidades de usar fármacos que nunca habíamos usado ni teníamos evidencia experimental para ello era que no sirvieran para nada, y ahí se han tirado miles de millones que se hubieran podido emplear en detección masiva para aislar a todos los positivos. La mejor medicina que hay es la preventiva y a la larga es mucho más barata. Es mucho más caro atender a un paciente en la UCI con coronavirus que detectar la infección de forma precoz para que no se llegue a poner tan malo y para evitar que contagie a otros.
Ingreso en UCI por coronavirus, mortalidad y secuelas
Dices "la estancia media en UCI está siendo de veintiocho días (un tiempo lo suficientemente largo como para desarrollar dependencia del ventilador, infecciones, desnutrición y desórdenes nerviosos)". Para que podamos comparar, ¿cuál suele ser la estancia media habitual de un paciente con neumonía?
Es una mediana de 28 días, y tenemos un paciente que ingresó a principios de marzo y hoy ha hecho 77 días. Tiene una polineuropatía grave; le miras a los ojos y los mueve, intenta levantar las manos y no puede. A ese paciente le queda aún mucho tiempo en cuidados intensivos y no solo está perdiendo masa muscular, sino que mientras se recupera puede coger una infección en la UCI o cualquier tipo de complicación que le cause la muerte.
La estancia media en mi unidad –tenemos unos 1.000 ingresos al año– es de cinco días, y en los pacientes con COVID-19 ha sido de 28
Imagínate también lo que supone para una persona –y eso ha pasado en casi todos los hospitales de España– tener a un familiar ingresado en la UCI 60 días y no poder verlo. En mi hospital sí han podido venir, aunque sea hasta la puerta a mirar a través del cristal, pero no han dejado de tener contacto físico o visual con sus seres queridos durante ese tiempo, y eso marca totalmente la diferencia; eso es humanización de la asistencia sanitaria.
El paciente que está en la UCI intubado y sedado no se entera, pero sus familiares cercanos están todo el día pendientes del teléfono, y cuando por fin les llaman no saben qué les van a decir: si su familiar sigue vivo, o se ha muerto. Por eso nosotros tomamos la determinación de que nadie se moría solo, en contra de las recomendaciones del Ministerio, que prohibía esas visitas. Ni el coronavirus nos puede robar la dignidad; explicábamos a la familia que podía venir si quería y le poníamos un traje para que se pudiera despedir. Es verdad que a mucha gente la ha podido el miedo; algunos eran personas con factores de riesgo y no han querido venir, pero han podido tomar ellos esa decisión.
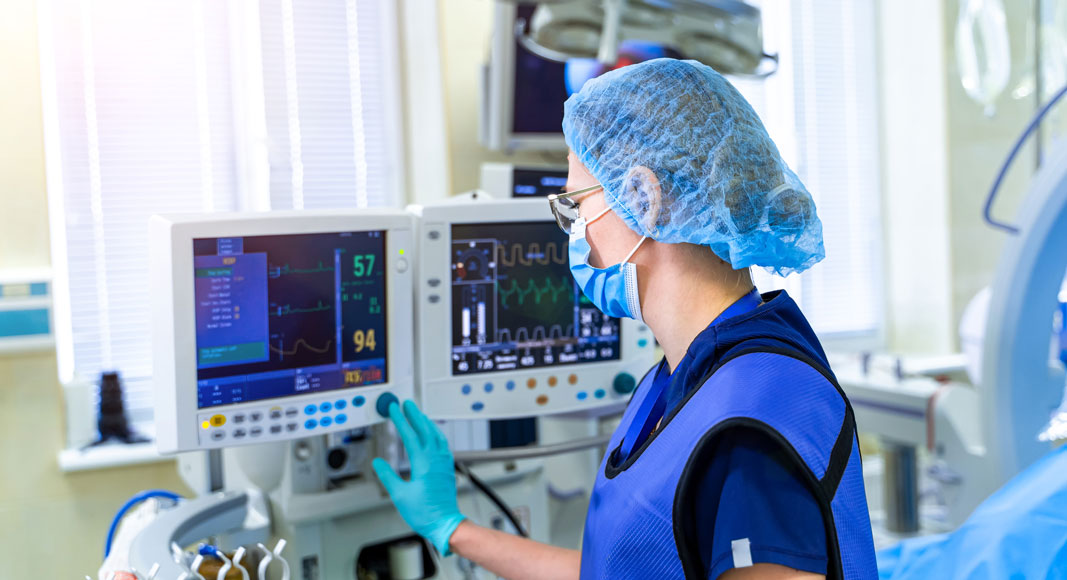
La estancia media en mi unidad, que tenemos unos 1.000 ingresos al año, es de cinco días, y en los pacientes con COVID-19 ha sido de 28; se trata de la mediana de estancia, lo que quiere decir que hay algunos que han estado 20, y otros que han estado 80, pero además hay que tener en cuenta que los que han estado poco tiempo es porque se han muerto. Hemos tenido pacientes que han muerto al día siguiente de haber ingresado y que bajan la mediana.
En España se puede decir que nueve de cada 10 personas ingresadas en la UCI sobreviven. De los pacientes con coronavirus que requieren ingreso en UCI y ventilación mecánica sobreviven cuatro o cinco de cada 10; la mortalidad es de un 40-50%, mientras que la mortalidad global en UCI por cualquier patología antes del coronavirus era del 10-15% como mucho. Es una mortalidad muy alta, por lo que queda claro que no es una simple gripe como se decía al principio.
¿Y cuáles son las principales secuelas que pueden padecer estos pacientes tras una estancia tan prolongada?
Ese es otro de los aspectos que estamos trabajando mucho en el proyecto, el síndrome post-cuidados intensivos, porque el sistema no está preparado para asumir la cantidad de secuelas físicas, neuropsicológicas, cognitivas y emocionales que van a desarrollar no solo estos pacientes, sino los pacientes en general que ingresan en UCI en larga estancia.
Hace dos años desarrollamos una iniciativa, que se llama Grupo Ítaca, y que aborda precisamente el conjunto de secuelas de esos cuatro ámbitos que afecta a entre un 30 y un 50% de los pacientes de cuidados intensivos en general, y que en el caso de los que tienen larga estancia genera secuelas físicas, depresión, ansiedad estrés postraumático, terrores nocturnos, alucinaciones dificultades para hablar o para tragar…, y todo ese constructo se llama síndrome post-cuidados intensivos.
En España sobreviven nueve de cada 10 personas ingresadas en la UCI, pero de los pacientes con coronavirus que requieren ingreso en UCI y ventilación mecánica sobreviven cuatro o cinco de cada 10
Históricamente la UCI servía para permitir que la gente viviera, pero no se ponía el foco en cómo sobrevivía, y a partir de 2012 se definió el síndrome post-cuidados intensivos, porque ya que conseguíamos que sobrevivieran nueve de cada 10 personas era importante observar cómo sobreviven, y tener en cuenta no solo cómo afecta esto al paciente, sino también a su familia, porque no solo se trata de cuidar al paciente, sino a sus familiares, y si ese paciente se queda dependiente y le tienen que enseñar a caminar, a hablar o a comer, y su pareja tiene que dejar de trabajar para atenderlo, a la carga emocional hay que añadirle el problema económico que supone. Eso se conoce como síndrome post-UCI del paciente y de la familia y el sistema nacional de salud nunca ha puesto el foco en esto.
Hace dos años empezamos a crear consultas de síndrome post-cuidados intensivos en hospitales de España y de América Latina, y eso está dentro del Proyecto HUCI en la iniciativa Grupo Ítaca. Queremos que sea una investigación a nivel mundial en la que todo el mundo haga lo mismo para medir los resultados y comprobar la mejor forma de hacerlo. Citamos a los pacientes al alta, a los tres meses, y a los seis meses, y se someten a test físicos, cognitivos y emocionales. Si en la consulta vemos que a esos pacientes les aparecen nuevas secuelas o tienen un problema psicológico o psiquiátrico, o un déficit motor, les derivamos al especialista correspondiente. Eso se creó en España hace dos años, y por eso digo que el sistema no está preparado para atender las secuelas de los pacientes que han pasado tanto tiempo en la UCI durante la pandemia. Otra cosa que nunca se ha hecho en el sistema sanitario es apostar por el cuidado emocional. Hay muy pocos psicólogos en el hospital y muy pocos psicólogos clínicos.
En 2017 en el proyecto hicimos un manual de buenas prácticas en humanización, que consta de 160 buenas prácticas para transformar la realidad de las unidades de cuidados intensivos de todo el mundo. Estoy seguro de que si los políticos lo hubieran implementado, hubiera muerto menos gente, porque ahí está la solución al sistema. Habla de la participación de la familia en los cuidados, de acompañamiento en el proceso de morir, de la mejora en la comunicación, de asegurar el bienestar del paciente, de cuidar al profesional, de los cambios estructurales y arquitectónicos que tienen que llevarse a cabo en los hospitales, y de las secuelas, que son la siete líneas de investigación del proyecto HU-CI.
Para conseguir esto hay que invertir en formación de los profesionales, poner los recursos humanos y técnicos adecuados: EPI, respiradores, etcétera, y hay que cambiar los hospitales –que están construidos en el siglo pasado–. Los políticos dicen que el sistema sanitario español es el mejor, pero un sistema que lleva 10 años recortando no puede ser el mejor. En Alemania lo han pasado mejor durante esta crisis porque llevan 10 años invirtiendo, y los impuestos que pagamos todos tienen que ser para salud y educación. En un estado de bienestar no se puede recortar ni en salud, ni en educación.
Humanizar la enfermedad y la muerte
Los criterios para el ingreso en UCI han generado polémica –y alarma social– porque se ha llegado a decir que se daba prioridad a los más jóvenes en detrimento de los ancianos. ¿Qué puedes decir sobre esto?
A mí me ha llamado mucho la atención ese debate porque nosotros actuamos según el principio de proporcionalidad terapéutica y sus cuatro principios, que son: beneficencia, autonomía (respetar la autonomía del paciente), justicia (a qué pacientes le doy los recursos dependiendo de quién se puede beneficiar de los ellos), y no maleficencia (no hacer daño); es decir, si yo le pongo un respirador a alguien que está en una situación terminal no le voy a hacer ningún bien; ese paciente ni siquiera tiene que ingresar en cuidados intensivos porque la UCI es el sitio donde nosotros intentamos ganar tiempo para que el paciente vuelva a la situación previa, si es que tiene una enfermedad reversible.
El mayor acelerador de la humanización ha sido el coronavirus porque ha puesto de manifiesto lo importante que es nuestro trabajo del proyecto HU-CI
La edad no puede ser un criterio ni a favor ni en contra del ingreso, lo que sí es verdad es que cuando uno tiene 85 años –y no en este país, sino en este planeta– lo normal no es estar vivo. Nosotros, cada vez que nos llaman para valorar a un paciente antes de su ingreso en UCI –tenga lo tenga, y no solo el coronavirus– miramos esos cuatro principios y determinamos si está indicado o no está indicado su ingreso en UCI. Se trata de una decisión que tomamos todos los días.
Entiendo que es muy morboso, y que muchas veces la prensa puede estar interesada en decir, por ejemplo, que en Italia estaban limitando el ingreso de la gente que tuviera más de 65 años. Y yo puedo poner dos ejemplos muy sencillos: una persona de 90 años que está bien de salud e ingresa en la UCI para que le pongan un marcapasos, y al día siguiente va a planta. Y otro paciente en cambio con 40 años que tiene un linfoma de Hodgkin en situación terminal no tiene que ingresar en la UCI aunque sea joven, porque por desgracia está en una situación en la que se está muriendo, y no hay que someterlo a tratamientos que le perjudican, porque lo que hacemos en la UCI, aunque sea terapéutico, en cierto modo es una tortura.
Precisamente en el libro también hablas de la necesidad de "humanizar la muerte. ¿Nos estamos extralimitando al intentar preservar la vida a toda costa?
A nosotros nos han enseñado técnicamente a hacer todo lo posible para salvar vidas, que es una gran mentira porque nosotros no salvamos a nadie. Lo que hacemos es ganar tiempo y prolongar la existencia de la gente y dar soporte de órganos mientras la enfermedad que tienen se resuelve. En la Facultad nos han enseñado, además, que la muerte es un desastre, un fracaso, y eso no es verdad; la muerte es una realidad, que además nos va a afectar a todos. Y yo creo que sería mejor planificar cómo te vas a morir, y especificar cómo quieres que sea ese momento: si quieres ser donante de órganos, si quieres ser enterrado o incinerado…, lo que sea.
Sin embargo, planificamos todo lo que hacemos menos eso, y la muerte no puede dejarse al azar, porque puedes tener un accidente de tráfico y depender de un respirador, o un accidente cerebral que te deja vegetal, y como nunca has hablado con tu familia de lo que querrías en ese caso ellos no quieren tomar decisiones porque, a parte del dolor que sienten por la enfermedad de ese ser querido, también se sienten culpables y viven la angustia de no saber lo que esa persona desearía.
Pero para eso está el testamento vital, ¿no?
Sí, pero menos del 4% de la población española lo ha hecho. Y cuando hablas de esto con la gente en la UCI te dicen que nunca han hablado de ello. Y si se hiciera sería mejor para todos: para la familia porque estarían más tranquilos y podrían vivir la situación con dolor, pero no con dolor y angustia, y para el paciente porque se respetaría su libertad, que es lo que pide el principio de autonomía, y si un paciente ha dejado claro que no quiere que lo conecten a un respirador, no se le conecta, diga lo que diga la familia.
Eso es acabar con el paternalismo clásico en medicina, que es todo para el paciente, pero sin respetar los deseos del paciente; eso no puede ser porque habrá pacientes a los que no les importe someterse a todo tipo de tratamientos para mantenerse con vida, y otros que no lo deseen. Nosotros eso no lo juzgamos, porque hay gente provida, y otros que consideran que han vivido bastante y no quieren sufrir más.
La mayoría de la gente quiere morir sin dolor y fuera de un hospital, estar acompañado, y no dejar marrones a sus seres queridos
En España se produce una especie de conspiración del silencio, que consiste en que el paciente sabe que se va a morir, pero no lo dice por no preocupar a la familia, y los médicos informan a la familia, y la familia pide que no se lo digan al paciente porque no quieren que sufra. Al final son todos cómplices por amor. Y, sin embargo, conocer la situación puede servir al paciente para resolver sus cosas, despedirse, reconciliarse con alguien…; en definitiva, cerrar su biografía.
Y es que hasta para morirse hay que tener suerte. En la hora de la muerte la inmensa mayoría de la gente quiere cuatro cosas: morir sin dolor ni sufrimiento, estar acompañado, morir fuera de un hospital, e irse sin dejar marrones a sus seres queridos. Y hay que fomentar que esto sea así siempre que sea posible.
Cómo debería ser el sistema sanitario ideal
¿Crees que ahora estamos más preparados para afrontar una nueva pandemia, o una nueva oleada de la misma?
Si no somos capaces de aprender, en la próxima pandemia volveremos a cometer los mismos errores. Creo que si ahora llegara una segunda oleada los sanitarios no aguantamos porque estamos extenuados, pero desde la sociedad científica de medicina intensiva se está elaborando un plan estratégico para la siguiente oleada que podría venir en septiembre o en octubre –aunque no se sabe–, y la previsión es todo al 200 por cien: recursos humanos –que no sé de dónde los vamos a sacar–, recursos técnicos, recursos materiales… En todos los hospitales habría que tener una segunda unidad de cuidados intensivos bien dotada, no improvisada como hemos hecho ahora, aunque estamos muy orgullosos de los espacios que hemos creado.
Por fin todo el mundo sabe lo que es un intensivista, y se está reivindicando la especialidad de enfermería intensiva, que en España no existe –en América Latina hay muchos países que sí tienen esta especialidad–, y es lógico porque ahora las enfermeras sirven para todo, pero las que trabajan en cuidados intensivos son las que conocen su funcionamiento, y ahora que ha venido mucha gente de otros servicios –de quirófano, o de planta– a ayudarnos a la UCI, se ha comprobado que aunque tenían muy buena voluntad no sabían cómo funcionaba la UCI, y al final ha sido un factor de estrés porque era necesario estar vigilándolos para que no se equivocasen. Y como decía antes en España hay intensivistas, y solo hubiera sido necesario traerlos de comunidades autónomas en las que no se hubiera producido la saturación que hemos sufrido en otras.
Eres el creador y director de Proyecto HU-CI que, como explicas, es una organización que trabaja para convertir las UCI en espacios más amables para pacientes, familiares y profesionales. ¿Ha cambiado la experiencia que has vivido tu visión de los servicios de las UCI?
Considero que el mayor acelerador de la humanización ha sido el coronavirus porque ha puesto de manifiesto lo importante que es nuestro trabajo. La humanización para nosotros es la pieza que resuelve el sistema sanitario, es su transformación hacia un modelo centrado en las personas; en los pacientes y en los profesionales.
HU-CI es un proyecto de investigación formado por un grupo multidisciplinar de 28 personas (médicos, pacientes, familias, enfermeros, psicólogos, arquitectos, diseñadores, ingenieros, administrativos, informáticos…) que lleva seis años reflexionando sobre esto, que pretende demostrar científicamente que hay que hacer lo que quiere la gente, y para ello hemos preguntado a 10.000 personas cómo sería para ellos la sanidad ideal.
Tenemos 100 artículos en revistas de impacto, un máster con tres ediciones en la Universidad de Barcelona, dos expertos universitarios en la Universidad de Alcalá, hemos formado a más de 10.000 profesionales en todo el mundo, estamos en más de 25 países. La pandemia de coronavirus ha puesto tan de manifiesto la necesidad de humanización, que humanizar es urgente y los políticos ya no pueden mirar para otro lado.
Y creo que esto es así porque ahora todo el mundo está mirando a la sanidad y se va a invertir en sanidad, y lo que tendrán que hacer es ser valientes y apostar por un modelo de gestión basada en las personas, que es lo que no han hecho. Nosotros hicimos el plan de la consejería de la comunidad de Madrid y se ha publicado en 2016, y al final ese plan es un brindis al sol porque los políticos no nos dotaron de recursos humanos, ni de recursos formativos para formar a los profesionales, ni de recursos estructurales para rediseñar las estructuras. Y si haces un plan y no lo ejecutas no sirve para nada.
Supongo que ahora habrá descendido ya la presión en vuestra UCI…
Sí, estamos casi como antes. Para que te hagas una idea mi UCI tiene 16 camas y llegamos a tener 45 pacientes –casi el triple– con la misma cantidad de profesionales para atenderlos. Y ahora volvemos a estar con 16 camas. Hemos cerrado las unidades improvisadas y se ha podido reactivar la actividad quirúrgica, etcétera.
Hay otras víctimas invisibles –como las llamamos nosotros– que son todas las personas que no tenían coronavirus pero padecían, por ejemplo, un cáncer, y se tenían que operar, o llevaban una válvula cardíaca y se tenían que operar, o aquellos que han sufrido un infarto en su casa y se han quedado allí para no ir al hospital y no contagiarse y al final se han muerto… Ha habido muchas más víctimas a parte de las del COVID-19, porque a mucha gente le ha dado miedo ir al hospital a pesar de tener necesidad de hacerlo.
Hay otras víctimas invisibles que son todas las personas que no tenían coronavirus pero padecían un cáncer o aquellos que han sufrido un infarto en su casa y se han quedado allí para no ir al hospital y no contagiarse y al final se han muerto
Ahora se está intentando reactivar toda la lista de espera quirúrgica urgente, oncológica, etcétera. Por eso, aunque ahora ya no tengamos tantos pacientes con COVID-19 vienen otros muchos con otras patologías y seguimos estando llenos, no con tanta presión como la que supone no tener camas, pero sí con presión asistencial.
Durante la pandemia no ha habido ingresos por accidentes de tráfico, y al estar en casa confinados y no hacer esfuerzos físicos importantes también se reduce el riesgo de infarto, pero las cirugías de todos los pacientes que tenían prevista una intervención quirúrgica urgente –un cáncer de mama, o de ovario, de páncreas, etcétera– ha habido que posponerlas, y habrá habido pacientes a los que esto les haya perjudicado.
De cara a la desescalada me gustaría invitar a todo el mundo a que hablara con uno de los pacientes que lo han pasado tan mal, o con la familia de alguno de los fallecidos, porque así no harían tonterías, pero somos tan egoístas que la gente va a su rollo y solo se da cuenta cuando tiene un familiar que se muere y, si no, no son conscientes. Y eso que esto es democrático y le puede tocar a cualquiera.













